Epidemie od wieków wywoływały różnego rodzaju reakcje społeczne zarówno indywidualne jak i zbiorowe. Obecna epidemia zakażeń koronawirusem z Wuhan pokazuje, że mimo upływu wieków w zachowaniach ludzkich wiele się nie zmienia. Nadal zbyt często dominują emocje, strach a nawet panika, powielane są informacje bez weryfikacji ich wiarygodności, wywołując wiele działań nieracjonalnych. Jako lekarze nie możemy sobie na takie zachowania pozwolić. Dlatego pod nadzorem merytorycznym profesora Tomasza Smiatacza, kierownika Kliniki Chorób Zakaźnych GUMed, publikujemy informacje o COVID-19 oparte na zweryfikowanej naukowo wiedzy oraz schematy postępowania opracowane przez światowe, europejskie i polskie instytucje eksperckie.
KORONAWIRUS SARS-CoV2.
Taxonomia: rząd – Nidovirales, rodzina – Coronaviridae, podrodzina – Coronavirinae, rodzaj – Betacoronavirus, linia – Sarbecovirus, gatunek – SARS-CoV2. Koronawirusy zawierają materiał genetyczny w postaci zwiniętej w ciasny heliks pojedynczej nici kwasu rybonukleinowego o dodatniej polarności – ssRNA(+). Nukleokapsyd koronawirusów pokryty jest dwuwarstwową osłonką, w skład której oprócz lipidów wchodzą również białka, oraz glikoproteinowe wypustki, których obraz w mikroskopie elektronowym skojarzył się wirusologom z lat 60-tych XX wieku z koroną (stąd nazwa).
Do końca XX wieku znane koronawirusy wywoływały infekcje głównie u różnych zwierząt, a kilka gatunków – również u ludzi. Były to łagodne infekcje górnych dróg oddechowych oraz rzadziej – przewodu pokarmowego. Do dziś około 15-30% łagodnych, sezonowych „przeziębień” jest wywoływanych przez koronawirusy.
W 2002/2003 roku w Chinach wystąpiły infekcje dróg oddechowych wywołane nowym podgatunkiem koronawirusa, które u niektórych pacjentów doprowadzały do rozwoju ostrej niewydolności oddechowej. Wirus ten nazwano SARS-CoV (severe acute respiratory syndrome – coronavirus).
W 2012 roku w Arabii Saudyjskiej wystąpiły infekcje dróg oddechowych, które u części pacjentów prowadziły do ciężkiej niewydolności oddechowej. Od tych chorych wyizolowano nowy gatunek koronawirusa który nazwano MERS-CoV (middle east respiratory syndrome – coronavirus). Charakteryzuje się on niską zakaźnością (patrz: Tabela 1), ale wysoką śmiertelnością w razie zachorowania, a gospodarzem pośrednim są wielbłądy. Pojedyncze zachorowania na tą chorobę obserwuje się również i obecnie na Bliskim Wschodzie.
W grudniu 2019 roku w Chinach, w mieście Wuhan wystąpiły infekcje dróg oddechowych, które podobnie jak w latach 2002-3 u niektórych chorych wywoływały ciężką niewydolność oddechową. Koronawirus izolowany od tych chorych zawiera materiał genetyczny w 96,2% identyczny z SARS-CoV zidentyfikowanym w 2002 roku. Międzynarodowy Komitet do spraw Systematyki Wirusów (International Committee on Taxonomy of Viruses, ICTV) nadał mu nazwę SARS-CoV-2 (severe acute respiratory syndrome – coronavirus 2). Światowa Organizacja Zdrowia (World Health Organization) zgodnie z przyjętymi przez tą organizację wytycznymi dotyczącymi mianownictwa, nazwała chorobę wywoływaną przez tego wirusa COVID-19 (coronavirus disease 2019).
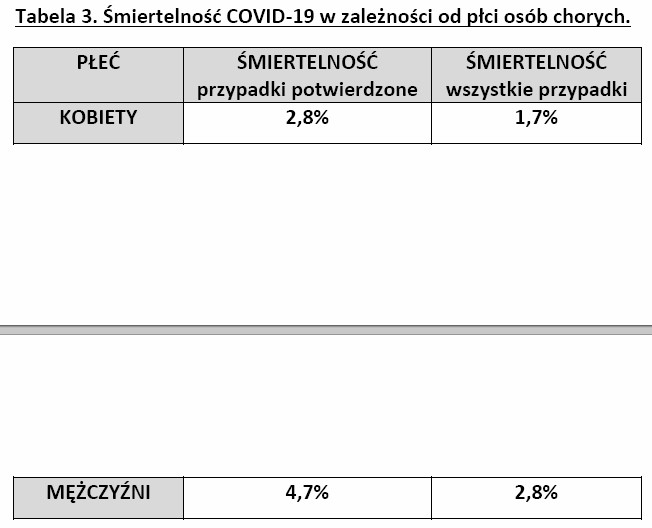
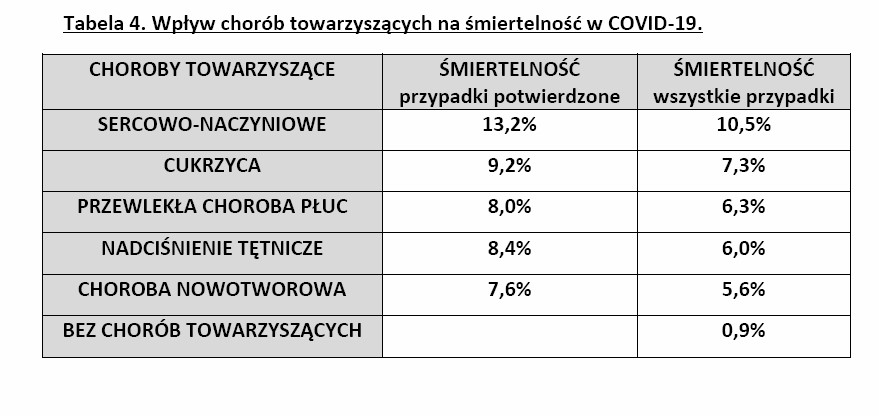
SARS-CoV-2 jest wirusem, w którego zewnętrznej otoczce znajduje się m.in. białko S, które łączy się specyficznie z konwertazą angiotensyny 2 (ACE2, angiotensyn converting enzyme 2) obecnym na powierzchni komórek nabłonka dróg oddechowych i pęcherzyków płucnych. Różne badania wykazały, że mężczyźni mają przeciętnie 3,5x więcej receptorów ACE2 w pęcherzykach płucnych niż kobiety. Wykazano też że ludzie rasy żółtej mają więcej receptorów ACE2 na powierzchni nabłonka pęcherzyków płucnych niż rasa czarna i biała. Może to tłumaczyć obserwowane różnice w przebiegu COVID-19 zależne od kraju oraz różnice w przebiegu choroby u obu płci. Niektórzy autorzy zauważają również korelację cięższego przebiegu choroby z nadciśnieniem tętniczym.
COVID-19.
Podstawową drogą szerzenia się wirusa SARS-CoV2 jest droga kropelkowa. Aerozol rozpylany przez chorych w czasie kaszlu, wdychany przez osoby zdrowe w dostatecznej do zakażenia ilości jest najczęstszą drogą zakażenia. Rzadziej do zakażenia może dojść przez kontakt z wydzielinami chorego, jednak wirus nie wchłania się przez skórę, może natomiast być mimowolnie przeniesiony w okolicę ust czy nosa na przykład z nieumytych rąk. Na powierzchniach zanieczyszczonych np. śliną osób chorych wirus zachowuje zdolność do zakażenia w temperaturze pokojowej około 2 dni, a w temperaturze 4°C do 28 dni.
Okres wylęgania choroby trwa od 2 do 12 dni, średnio 5,1 dnia. U większości zarażonych osób choroba zaczyna się od gorączki powyżej 38°C, uczucia osłabienia i kaszlu. Rzadziej występują inne objawy, jak: spłycenie i przyspieszenie oddechu, krwioplucie, duszność, bóle głowy, jeszcze rzadziej biegunka, objawy uszkodzenia mięśnia serca z jego niewydolnością. Około 5-7 doby od początku choroby u 17-20% pacjentów występują objawy śródmiąższowego zapalenia płuc wywołujące niewydolność oddechową o różnym nasileniu. U około 3% osób zakażonych jest to ciężka niewydolność oddechowa wymagająca respiratoroterapii.
W badaniach dodatkowych stwierdza się często limfopenię, podwyższony poziom CRP przy normalnym poziomie prokalcytoniny. Podwyższone stężenia D-dimerów w surowicy oraz obniżone – fibrynogenu, mogą świadczyć o śródmiąższowym zapaleniu płuc. W tomografii komputerowej płuc wykonywanej metodą screeningową stwierdza się nieostro odgraniczone cienie typu „mlecznej szyby” początkowo podopłucnowo, później centralnie, z reguły obustronnie.
Zapalenie płuc ma charakter śródmiąższowy, wynika z bardzo wysokich poziomów cytokin prozapalnych, dochodzi do martwiczo-krwotocznych zmian w ich miąższu. Jeżeli chory wyzdrowieje – zmiany pozapalne zwłóknieją. Nie są znane późniejsze następstwa tego procesu, w analogii do SARS-CoV z 2012 roku można przypuszczać, że u niewielkiego odsetka chorych proces włóknienia będzie miał charakter postępujący.
COVID-19 W LICZBACH I STATYSTYKACH.
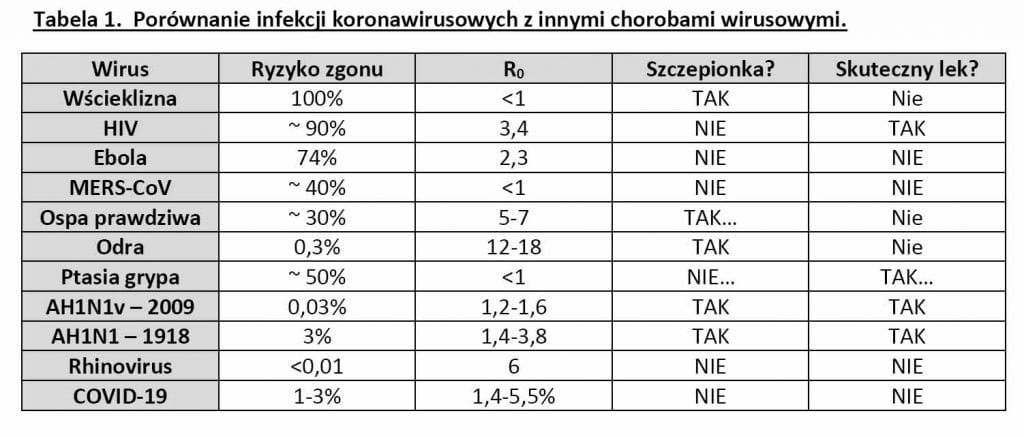
Wskaźnik replikacji („basic reproduction number” – R0) – przeciętna liczba osób podatnych na zakażenie (bez odporności poszczepiennej lub pochorobowej), które zostaną zainfekowane przez 1 osobę zakażoną):
• R0 < 1 → choroba wygaśnie samoistnie;
• R0 = 1 → choroba będzie stabilnie trwać;
• R0 > 1 → ryzyko epidemii.
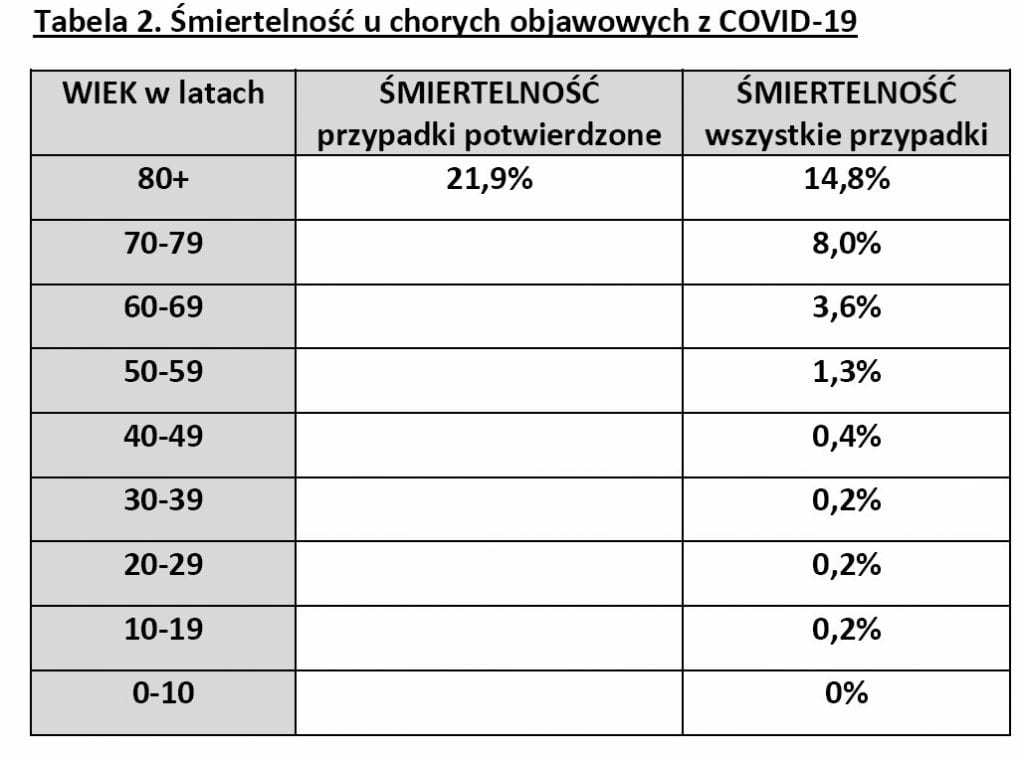
Śmiertelność na skutek COVID-19 według opracowań chińskich wynosi około 3%, według WHO???? – około 1%. Współczynniki te nie uwzględniają trudnego do dokładnego oszacowania odsetka osób, które mimo zarażenia nie mają objawów infekcji. W przypadku COVID-19 szacuje się, że łagodny lub bezobjawowy przebieg choroby dotyczy około 80% zakażonych wirusem SARS-CoV2.
Prewencja.
Wirusa SARS-Cov2 niszczą wszystkie stosowane w medycynie środki dezynfekcyjne. Staranne umycie rąk wodą z mydłem redukuje ilość wirusów na powierzchni skóry do poziomu nie zagrażającego zarażeniem. Poza tym ochrona wrót zakażenia (maseczka, higiena rąk i unikanie ich kontaktu ze śluzówką ust) w sytuacji ekspozycji na zakażone kropelki wydzieliny z dróg oddechowych znacząco obniża ryzyko zakażenia.
Racjonalne postępowanie u chorych.
Leczenie chorych na COVID-19 jest wyłącznie objawowe
Linki do wiarygodnych źródeł informacji:
World Health Organization, https://www.who.int/emergencies/diseases/novel-coronavirus-2019/technical-guidance
International Committee on Taxonomy of Viruses, https://talk.ictvonline.org/.
























































.gif)



.jpg)