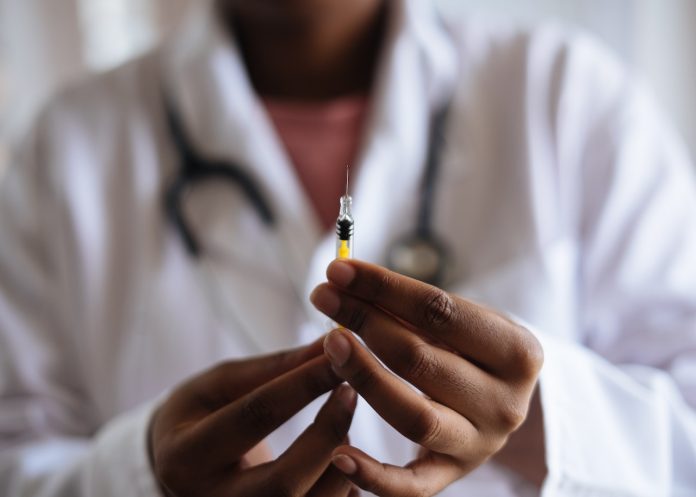
Kanadzie grozi niedobór lekarzy gotowych do uśmiercania pacjentów. Liczba zgonów, których przyczną jest wspomogane samobójstwo, wzrosła od 1000 w 2016 roku, kiedy to zalegalizowano tę procedurę, do łącznej liczby 31 644 do końca 2021 (w samym 2021 roku po śmiertelnym zastrzyku zmarło ponad 10 000 osób). Przy takim tempie wzrostu zapotrzebowania na eutanazję, niedługo może zabraknąć lekarzy, którzy będą chcieli świadczyć takie usługi, piszą w swoim raporcie dr Andrea Frolic, dyrektor Biura ds. Etyki, uczestnicząca w programie eutanazji Hamilton Health Sciences, i Allyson Oliphant.
Część lekarzy czuje się wypalona po pandemii, inni rezygnują z dodatkowych prac, jeszcze inni odchodzą na emeryturę lub przechodzą do innych zadań, poza tym sporo lekarzy nie podejmuje się wykonywania procedury wspomaganego samobójstwa ze względu na zwiększone „ryzyko natury prawnej i moralnej” wynikające z rozszerzania kwalifikowalności do procedury. Wielu medyków świadczących pomoc w umieraniu już teraz ogranicza swoje usługi do tych przypadków, które były przewidziane w oryginalnej ustawie – czyli osób, które są u kresu życia i doświadczają nieznośnych cierpień.
Frolic i Oliphant uważają, że tak szybki wzrost „popularności” wspomaganego samobójstwa jest „zwycięstwem obrony praw pacjenta”. „Ogromy sukces wprowadzenia wspomaganego samobójstwa w Kanadzie stawia pod znakiem zapytania dalszą dostępność tej usługi. To nie jedynie prawo ułatwia dostęp do wspomaganego samobójstwa – tu są potrzebni lekarze, którzy będą dawać tę opcję pacjentom, którzy zechcą z niej skorzystać”.
W 2021 roku 1577 lekarzy i pielęgniarek dokonywało eutanazji w Kanadzie. Ich liczba wzrosła o 17 proc. w stosunku do roku 2020, kiedy to można było umrzeć z rąk 1345 lekarzy i pielęgniarek. W tym samym czasie liczba pacjentów, którzy wybrali eutanazję, wzrosła o 32 proc. Z analizy Frolic i Oliphant wynika, że w 2021 roku brakowało 230 pracowników medycznych, którzy chcieliby pomagać pacjentom w samobójstwie. Autorki piszą, że wszyscy zapisani do programu lekarze i pielęgniarki podejmują się coraz większej liczby eutanazji, dzięki czemu mają większe doświadczenie i głębszą wiedzę, ale też system zbliża się do granicy wydolności.
Nowa Szkocja zeszłej jesieni wstrzymała wydawanie nowych skierowań po tym, jak w ciągu 9 miesięcy wystawiono więcej skierowań niż w całym 2020 roku, a było to i tak więcej, niż dostępni lekarze zdołają obsłużyć. Nova Scotia Health deklaruje, że aktywnie prowadzi rekrutację personelu medycznego.
Shared Health Manitoba zauważa, że po zmianach w ustawie wprowadzonych w 2021 roku zwiększył się wachlarz pacjentów kwalifikujących się do eutanazji i wtedy część lekarzy przestała świadczyć tę usługę. Dlatego czas oczekiwania na procedurę się wydłużył.
W Ontario z kolei krążą historie o osobach, które na eutanazję były kierowane do ośrodków medycznych z dala od miejsca zamieszkania.
Od marca przyszłego roku o eutanazję będą mogły wnioskować osoby, w przypadku których jedyną przesłanką do zakończenia życia będzie choroba psychiczna. Komisja parlamentarna rozważa jeszcze, czy dopuścić eutanazję „dojrzałych nieletnich” i wcześniejsze zgody na wspomagane samobójstwo.
Dotychczasowe rozszerzenie kwalifikowalności poza osobami, których śmierć jest rychła i nieunikniona (pacjenci typu 1), dopuściło wspomagane samobójstwo osób z chorobami śmiertelnymi i nieuleczalnymi, których naturalna śmierć nie jest jednak bliska (pacjenci typu 2). Typ 2 obejmuje często pacjentów z chronicznym bólem. Tylko niewielu lekarzy uczestniczących w programie eutanazji w Ottawa Hospital chce badać pacjentów typu 2, mówi dyrektor medyczny programu, dr Viren Naik. Wyjaśnia, że to są skomplikowani pacjenci. Mówi, że lekarze mają swoje zasady moralne i etyczne. „Nikt nie neguje czyjegoś cierpienia, ale dla niektórych lekarzy pacjenci typu 2 to granica nie do przejścia. Rozszerzenie prawa o wspomaganym samobójstwie to nie to, na co się pisali”. Do tego część może nie mieć doświadczenia z chorobami psychicznymi. „Na początku, gdy wspomagane samobójstwo dotyczyło pacjentów z zaawansowanymi nowotworami czy chorobami układu sercowo-oddechowego, obciążenie moralne lekarzy było mniejsze”, tłumaczy Naik. Gdy rozszerzamy prawo, dochodzą „społeczne determinanty zdrowia” – odpowiednie warunki mieszkaniowe, żywienie, możliwość wykupienia niezbędnych leków. Brak tego może popychać pacjentów ku eutanazji.
Dr Konia Trouton z Canadian Association of MAID Providers and Assessors mówi, że niektórzy po prostu nie mogą przyjąć więcej pacjentów. Od marca będą jeszcze pacjenci z chorobami psychicznymi, a lekarze będą musieli się zastanowić, jak podejść do ich oceny, by sprostać kryteriom medycznym i prawnym.


























































.gif)